Questo articolo nasce dalla volontà di rispondere in modo un po’ più esaustivo di quanto possa fare al telefono quando cerco di aiutare un paziente a capire qual è il tipo di “onda d’urto” che dovrà fare, quella più indicata nel suo caso e le varie differenze e motivazioni.
Cenni storici
Le onde d’urto, nate ormai negli anni 80 per l’utilizzo in campo urologico nella litotrissia dei calcoli renali, sono ormai comunemente impiegate più o meno dalla fine degli anni 90 anche in campo ortopedico fisioterapico.
La storia delle onde d’urto merita di essere raccontata perché è emblematica di come a volte le migliori scoperte siano del tutto casuali.
La scoperta dell’effetto terapeutico delle “Extracorporeal Shock Wave Therapy” (abbreviate ESWT) in Italiano “Onde d’urto” risale alla seconda guerra mondiale.
Capitò che un ufficiale medico della marina statunitense osservò che i marinai dei sommergibili che attraccavano nei porti per le riparazioni, dopo bombardamenti, andavano incontro frequentemente a minzione spontanea dei calcoli renali, mentre i colleghi che non avevano subito bombardamenti soffrivano di calcolosi e coliche renali. Questo medico mise in relazione tali eventi con l’esplosione di bombe di profondità nelle vicinanze dei sommergibili. L’interesse e la ricerca su tale fenomeno culminò con la messa a punto dei primi litotritori ad immersione e, nel 1980 con il primo trattamento su un paziente affetto da calcolosi delle vie urinarie.
Successivamente all’inizio degli anni ‘90 furono effettuati i primi trattamenti con onde d’urto sulle patologie ossee, precisamente furono trattate le pseudoartrosi (deficit di consolidamento delle fratture) con l’idea di effettuare una sorta di cruentazione a cielo chiuso della pseudoartrosi col fine di riavviare il processo di consolidamento della frattura.
La casuale osservazione di alcuni effetti antalgici, antiinfiammatori, osteoinduttivi, tanto inattesi quanto interessanti, ha dato il via a studi in vitro e in vivo per cercare di comprendere gli effetti e i meccanismi d’azione delle onde d’urto; di pari passo si è avuta una progressiva estensione delle indicazioni al trattamento dei tessuti molli in campo ortopedico, neurologico, dermatologico, urologico, estetico e, recentemente, anche nell’ambito delle patologie cardiologiche per il trattamento dell’ischemia del miocardio.
Negli ultimi 25 anni sono stati fatti migliaia di studi che hanno consentito di comprendere molto circa i meccanismi d’azione delle onde d’urto e hanno portato a un progressivo allargamento delle indicazioni al trattamento con ESWT in caso di patologie in diversi ambiti della medicina.
Oggi le onde d’urto sono diventate una terapia multidisciplinare che, partendo da un utilizzo a scopo disgregante, viene oggi utilizzata nel campo della “medicina rigenerativa”.
Le ultime apparecchiature sviluppate per l’uso in campo ortopedico consentono trattamenti meno dolorosi e più efficaci e hanno dimostrato nuovi campi applicativi che rendono oggi questa terapia fisica spesso la prima scelta da inserire all’interno di un progetto terapeutico e riabilitativo più ampio.
La principale differenza da definire negli apparecchi a onde d’urto è la tipologia di somministrazione dell’energia ceduta ai tessuti, esistono infatti:
- onde d’urto radiali;
- onde d’urto focalizzate (o focali).
Negli ultimi anni, forse spesso anche impropriamente è stata fatta un po’ di confusione da parte dei vari operatori e specialisti riguardo alla efficacia o meno di una tipologia rispetto all’altra, spesso più che per reali motivazioni scientifiche e fisiche, per giustificare l’utilizzo di un apparecchio acquistato rispetto a un altro.
In questo articolo proverò a sintetizzare cosa c’è di vero in ciascuna delle due “fazioni”.
Che cosa sono le onde d’urto?
Dal punto di vista fisico si tratta di onde acustiche ad alta energia.
Sono in pratica impulsi pressori con tempi brevissimi di salita del fronte (10 miliardesimi di secondo) e di durata (dell’ordine di 2 – 5 milionesimi di secondo) che generano una forza meccanica diretta con l’obiettivo principale di trasferire energia sui tessuti corporei, per innescare una cascata di diversi processi riparativi ed immunitari nei tessuti bersaglio del trattamento.
L’onda d’urto non va confusa con gli ultrasuoni o altre terapie fisiche che vengono frequentemente utilizzate sia a scopo diagnostico (nell’ecografia) che a scopo terapeutico (come appunto gli ultrasuoni ad alta potenza).
Il fatto che si tratti si onde acustiche ha portato spesso ad accostarle erroneamente agli ultrasuoni, mentre esistono differenze enormi tra le due metodologie.
L’ultrasuono tipicamente presenta un andamento sinusoidale; dal punto di vista acustico, se fossimo in grado di sentire le frequenze erogate dagli apparecchi terapeutici, sentiremmo un fischio molto acuto. L’onda d’urto invece ha un andamento ad impulso (come un’esplosione o un tuono) e valori di pressione generati mediamente 1000 volte superiori (circa 500 bar contro 0,5 bar). Pressioni che innescano il fenomeno fisico della cavitazione all’interno dei tessuti.
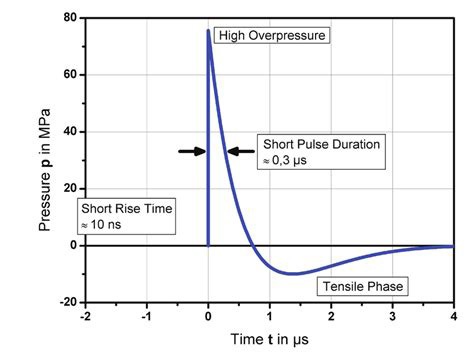
La cavitazione è la vera responsabile dell’efficacia superiore del trattamento; la cavitazione è la formazione di micro-bolle di gas che re-implodono immediatamente dopo la loro nascita alla velocità di circa 3000Km/h (a differenza degli ultrasuoni che non creano la cavitazione).
Gli ultrasuoni degli apparecchi ad alta potenza hanno la loro indicazione clinica e la loro efficacia ben documentata (come fibrinolitici ad esempio) per questo non vanno confrontati su patologie dove le onde d’urto hanno ovviamente maggior efficacia.
Il meccanismo d’azione
Le onde d’urto agiscono in modo diverso a seconda del tessuto patologico che vanno a trattare (ossa, tessuti molli, muscoli, tendini, cute). In generale stimolano l’attivazione dei naturali processi biologici di riparazione o la loro ripresa (in caso di infiammazione cronicizzata); stimolano anche la creazione di nuovi vasi sanguigni (con relativo apporto di più ossigeno e nutrienti ai tessuti da riparare) e stimolano il sistema immunitario.
Le diverse tecnologie
Vengono comunemente impiegate diverse tecnologie in grado di erogare “onde d’urto”, attraverso generatori di vario tipo: elettroidraulici, piezoelettrici, elettromeccanici e balistici.
Come già detto, la differenza fondamentale tra questi generatori è rappresentata dalla modalità di erogazione dell’onda:
- radiale o non focalizzata (prevalentemente con sistema balistico);
- focale o focalizzata (tutti gli altri tipi di generatore).

Numerosi studi scientifici hanno dimostrato che l’efficacia terapeutica dell’onda d’urto non dipende realmente dalla modalità di erogazione dell’onda, bensì dalla possibilità di mantenere un costante “flusso di densità di energia” per tutta la durata del trattamento, cosa che può essere garantita solo da apparecchiature affidabili e con certificazione di qualità [1].
Il requisito fondamentale dunque è il tipo di impulso generato (caratteristiche fisiche di esso, come energia, durata, velocità del picco pressorio ecc..) più che il tipo di generatore impiegato.
Sono stati evidenziati solo lievi differenze nei risultati in alcune patologie che necessitano di alte profondità da raggiungere a favore delle onde d’urto focali, ma si tratta di una minima parte delle patologie trattate. La maggior parte delle patologie superficiali mostrano risultati sovrapponibili. [5,6,7]
A cosa servono le onde d’urto
Di seguito sono elencate alcune patologie che prevedono l’impiego della terapia con onde d’urto in Fisioterapia, la cui efficacia e sicurezza è testimoniata dai numerosi studi presenti nella letteratura scientifica internazionale [2]:
- epicondiliti;
- tendinopatie della spalla calcifiche e non;
- tendinopatia degli adduttori;
- tendinopatie del ginocchio;
- epicondilite ed epitrocleite;
- entesiti come l’entesite trocanterica o la tendinite del medio gluteo;
- tendinopatia del tendine d’achille;
- sindromi dolorose croniche cervicali e lombari;
- sindromi pseudoradicolari;
- borsiti croniche;
- contratture muscolari;
- sindrome dolorosa del grande trocantere;
- sindrome da stress della tibia;
- fascite plantare con o senza sperone calcaneare;
- metatarsalgia da sovraccarico.
Di seguito i trattamenti tipicamente ospedalieri con apparecchi ad onde d’urto focali ad alta energia che richiedono generalmente anche la sedazione e la presenza del medico:
- ritardi di consolidazione ossea, pseudoartrosi;
- fratture da stress;
- osteonecrosi in fase precoce.
Quali sono i tempi e le modalità terapeutiche delle onde d’urto?
Il trattamento in ambito fisioterapico è assolutamente non invasivo e non prevede l’uso di anestesia. La durata della singola applicazione è di circa 5/10 minuti (in relazione alla quantità di impulsi ed alla frequenza di essi), al termine della quale il paziente può tornare a casa e riprendere le sue normali attività.
La possibilità di uno o più trattamenti è in rapporto all’entità e al tipo di patologia; di norma un ciclo prevede da 3 a 5 applicazioni, che possono essere ripetute con un intervallo minimo di 72 ore e massimo di 10 giorni tra le sedute, consentendo il completamento del trattamento da un minimo di 10 giorni ad un massimo di 35.
L’effetto antidolorifico delle onde d’urto può essere immediato: in alcuni casi, terminato il trattamento, il paziente percepisce un miglioramento dei sintomi o della funzionalità; si capisce quindi l’utilità di questa metodologia per gli atleti (le onde d’urto sono state utilizzate da diverse team in competizioni a livello Nazionale, Olimpico e Mondiale) [3].
Se l’episodio è ancora in fase acuta, per nostra esperienza, a volte può essere sufficiente anche un’unica applicazione per risolvere completamente il problema; risultati analoghi si possono ottenere con infiltrazioni anestetiche e/o di preparati cortisonici con conseguenze differenti però per l’organismo.
Per patologie croniche e patologie ossee possono essere necessari più trattamenti e tempistiche differenti.
Numerosi lavori scientifici hanno dimostrato l’efficacia della terapia con onde d’urto anche a distanza di alcuni anni dal trattamento [4].
È utile abbinarle ad altre terapie?
Generalmente la terapia con onde d’urto andrebbe affiancata a un lavoro più globale che miri a individuare anche le cause primarie della patologia; spesso sono utili sedute di terapia manuale per trattare eventuali spasmi o contratture muscolari che alterano il movimento o sessioni di esercizio terapeutico per educare il paziente a svolgere esercizi di rinforzo o riequilibrio posturale/muscolare.
Un aspetto fondamentale perché il trattamento sia efficace è la valutazione iniziale. Questa parte permette di capire in effetti se il punto individuato da trattare è effettivamente il responsabile del dolore percepito dal paziente e se la limitazione funzionale è realmente correlata a quel referto di ecografia o di risonanza magnetica che il paziente ha già svolto.
Sono, infatti, spesso presenti più patologie o alterazioni che sommandosi tra loro portano al problema finale del paziente; è chiaro che in questi casi l’approccio debba interessare più livelli per essere efficace ed efficiente e, soprattutto, durare nel tempo.
Meccanismi di azione dell’onda d’urto
Le onde d’urto quando attraversano un fluido generano delle differenze pressorie responsabili della cavitazione (la formazione di bolle di gas che, colpite da una successiva onda d’urto, vengono deformate fino alla loro implosione). Questo fenomeno potenzia ulteriormente l’effetto meccanico dell’onda d’urto provocando effetti diretti ed indiretti a carico delle membrane cellulari, la cui entità è in funzione soprattutto del flusso di densità di energia erogata. Per quanto riguarda la risposta vascolare è possibile evidenziare una risposta immediata legata a fenomeni di simpaticoplegia temporanea indotta sulle terminazioni nervose simpatiche con conseguente apertura del letto capillare (effetto ”wash out”).
A questa risposta ne segue a distanza di alcuni giorni una seconda legata all’incremento del numero dei capillari (neoangiogenesi). La risposta antinfiammatoria osservabile è legata all’intenso lavaggio tissutale che causa l’allontanamento delle molecole ad attività chinino ed istamino-simili presenti nella sede della flogosi, ma attraverso il blocco della secrezione della sostanza P, secreta dalle fibre nervose di tipo C e responsabile della cosiddetta “infiammazione neurogena”.
A questo stesso meccanismo inibitorio si deve la scomparsa del dolore, che inizialmente è legata alla modificata permeabilità cellulare e all’influsso temporaneo diretto sui nocicettori.
Possibili complicanze dell’onda d’urto
Il flusso di densità di energia dell’onda d’urto può essere modulato in base al tipo e all’entità della patologia, oltre che del tessuto interessato, in modo da ottenere gli effetti biologici voluti senza provocare effetti collaterali.
È possibile un’occasionale comparsa di un piccolo transitorio arrossamento cutaneo, o piccole aree di ecchimosi, legate all’azione diretta sul circolo sanguigno presente nella zona e un aumento transitorio del dolore, che può iniziare dopo alcune ore e durare nei primi giorni.
Controindicazioni dell’onda d’urto
Secondo le linee guida della International Society of Musculoskeletal Shockwave Therapy (ISMST) le controindicazioni all’impiego delle onde d’urto sono:
- presenza di tumori e/o cartilagine di accrescimento nella sede da trattare, *(non trattare direttamente i nuclei di accrescimento di un adolescente o di un bambino, in quanto potrebbe accelerare il consolidamento di questi e dunque bloccare la crescita di quello specifico osso; in realtà questo dipende dall’energia somministrata e dalla distanza dei nuclei di accrescimento, ci sono studi che ne dimostrano l’innocuità a determinate condizioni);
- gravi coagulopatie e/o terapie con anticoagulanti maggiori (emofilia). *(nei pazienti che assumono anticoagulanti orali raramente si osservano problematiche tali da interrompere il trattamento, è più comune invece la comparsa di un’area di ecchimosi post trattamento più areata e la necessità di dilatare i tempi di recupero tra le sedute);
- presenza di infezioni ossee;
- gravidanza*(si tratta di un principio di precauzione non sempre utilizzato per altre metodiche o farmaci, in questo caso infatti non esistono studi sul rischio reale che possa conseguire il feto o la mamma nell’utilizzo di questa tecnica, è da considerare che un trattamento sul piede o sulla spalla non possono portare a conseguenze al neonato in quanto gli effetti terapeutici si esauriscono a pochi cm di distanza dalla sede di trattamento);
- presenza di tumori ossei nelle sedi da trattare *(anche in questo caso, non esistono molti studi che dimostrino che le onde d’urto possano accelerare l’accrescimento di un tumore in sede, però vengono escluse per il principio di precauzione).
Per le onde d’urto radiali le uniche controindicazioni sono rappresentate dalla gravidanza (con le stesse precisazioni fatte sopra) e dalla presenza di tumori nella sede da trattare anche se si tratta di precauzioni prudenziali dato che non esistono evidenze o case report che ne certifichino la controindicazione.
Dolorosità
Va tenuta presente la possibilità che la terapia possa risultare dolorosa e quindi spiacevole per il paziente; tale problema risulta notevolmente ridotto con le apparecchiature radiali di nuova generazione che raggiungono i 20Hz; mentre per quanto riguarda le onde d’urto focali, queste sono in genere molto meglio tollerate in quanto l’energia che supera i primi strati di cute, (che sono quelli maggiormente innervati di recettori del dolore) ha una densità molto bassa. La densità di energia si concentra in profondità in un unico punto, in genere meno innervato rispetto alla cute e alla sottocute.
Le nuove apparecchiature inoltre sono in grado di somministrare più energia in meno tempo. Vengono infatti somministrate più di 10 impulsi al secondo (lavorando fino a 15-20Hz). A questa frequenza elevata, i recettori del dolore vengono “saturati” e dunque non sono in grado di trasmettere tutto il dolore che altrimenti sarebbe percepito se i singoli impulsi fossero somministrati ad esempio a 5Hz.
Nella maggior parte dei casi anche questa sensazione dolorosa, seppur fastidiosa, è ben tollerata e più il 90% dei pazienti porta a termine il ciclo di cure con le radiali e il 100% sopporta bene con le onde d’urto focalizzate.
In ogni trattamento è possibile così somministrare dai 2000 ai 3000 impulsi d’onda d’urto (a seconda della patologia da trattare) in un tempo notevolmente ridotto.
Quali sono le differenze tra le due tipologie? (radiali vs focali)
In entrambi i tipi di terapia con onde d’urto vengono somministrati in un modo simile a un ultrasuono: un gel viene distribuito sulla pelle, quindi l’applicatore di onde d’urto viene diretto sulla pelle per somministrare le onde sonore.
La differenza tra i due tipi di applicatori è la loro forma. Come abbiamo detto, le onde d’urto radiali si disperdono in una forma radiale a cono aperto dal contatto con la cute e perdono energia man mano che penetrano nei tessuti; mentre le onde d’urto focalizzate concentrano la propria energia al centro di una parabola la cui profondità viene regolata prima dell’inizio della terapia attraverso degli appositi distanziatori fatti di uno specifico materiale dalla buona conducibilità acustica.
Le onde d’urto focali in pratica sono capaci di penetrare più profondamente e raggiungere una densità di energia (misurate in mili joule per millimetro quadrato – mJ/mm2) maggiore nei tessuti profondi.
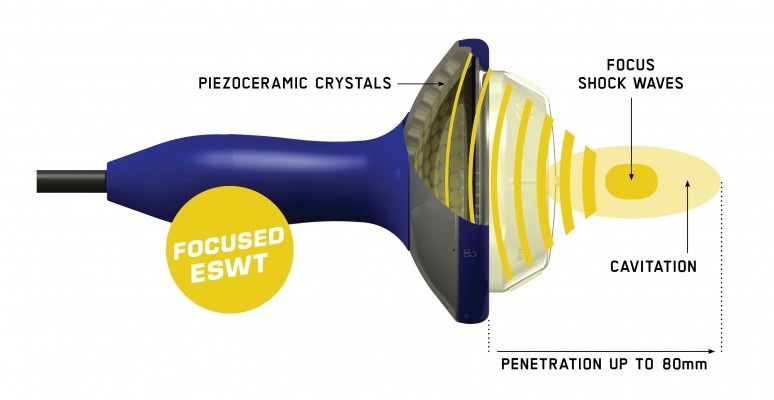
Questo le rende più efficaci nel trattamento di patologie che coinvolgono tessuti profondi ad esempio di tendini dell’anca o tessuti profondi (oltre ai 2-3 cm di profondità le onde d’urto radiali difficilmente conservano un’energia tale da innescare la cavitazione intratissutale)
Teoricamente utilizzando un apparecchio radiale ad alta intensità potremmo comunque raggiungere profondità utili, però la terapia inizierebbe a essere notevolmente più dolorosa e di conseguenza mal tollerata.
Per la minor dolorosità delle onde d’urto focali, queste possono esser maggiormente suggerite anche nel trattamento di fasciti plantari e delle epicondiliti in quanto le potenze utili con le radiali risultano spesso mal tollerate, costringendo l’operatore a erogare sedute a energia bassa, quindi meno efficace.
Il contro della maggior compliance del trattamento con onde d’urto focali è però la necessità di una maggior precisione e competenza da parte dell’operatore.
È vero infatti che dovendo determinare prima dell’inizio della seduta la profondità di concentrazione dell’impulso sonoro, e lavorando in un’area a densità di energia molto alta ma di piccola dimensione (circa come una monetina da 5cent), le onde d’urto focali richiedono spesso l’uso di un ecografo per un “puntamento” efficace dell’apparecchio.
Queste ultime infatti vengono in genere utilizzate o da fisioterapisti con master in ecografia o da medici altrettanto formati ad utilizzare un ecografo.
Solo alcune macchine ad onde d’urto focali, utilizzate ad esempio nella litotrissia renale o nel trattamento intraoperatorio raggiungono densità di energia tali da far sì che l’apparecchio abbia una classe rischio che le rendono di esclusivo uso medico.
In conclusione
Si può quindi affermare che, nei casi in cui vi è una corretta indicazione clinica, l’interesse per il trattamento con la terapia ad onde d’urto si evidenzia:
– nella riduzione del ricorso al trattamento chirurgico;
– nella riduzione dell’uso di farmaci;
– nella relativa assenza di effetti collaterali;
– nella precoce evidenza della risposta positiva;
– nel numero estremamente ridotto dei trattamenti necessari rispetto ad altre metodiche.
La tipologia di onda d’urto da usare va scelta in base alla patologia da trattare e in base alla prescrizione che deve comunque sempre essere presente.
Un consiglio che posso dare ai pazienti, in generale è di fidarsi del consiglio di un ambulatorio o di un professionista che dispone di pluriennale esperienza nell’uso di queste apparecchiature e che possibilmente disponga di tutte e due le apparecchiature (sia radiali che focali), in quanto potrebbe accadere che vi sia una distorsione dei fatti e della letteratura per favorire il proprio trattamento offerto rispetto ad altri.
Purtroppo un classico esempio è questo: i medici che hanno le onde d’urto focali diranno che le radiali non funzionano, i fisioterapisti che hanno le radiali diranno che non c’è alcuna differenza con le focali… ambedue distorcono la letteratura esistente e la fisica a proprio favore. In realtà se posso disporre di ambedue le apparecchiature, e dovessi trattare me stesso, almeno in un 50% delle patologie trattabili efficacemente con ambedue, sceglierei le focali principalmente per un minor dolore percepito a parità di efficacia).
Faccio notare inoltre che ultimamente esistono sul mercato apparecchi molto meno costosi (un apparecchio serio senza entrare troppo nello specifico costa come un’automobile tedesca) che non riescono ad erogare energie sufficienti e paragonabili agli apparecchi prodotti dalle marche leader del mercato; in questi casi le terapie vengono offerte a prezzi ovviamente molto ridotti rispetto al costo offerto da chi ha un apparecchio costoso.
Negli anni ho provato nelle varie fiere apparecchi diversi e ho potuto metterli alla prova con la “prova del bicchiere”; se facciamo erogare le onde d’urto in un bicchiere pieno d’acqua dovremo vedere delle microbollicine crearsi dal nulla in profondità sotto all’erogatore, quelle sono bollicine di cavitazione, sinonimo che l’apparecchio eroga in effetti impulsi sonori dal fronte d’onda e dall’energia sufficienti ad avere i tipici effetti biologici delle onde d’urto.
Nonostante i discorsi sopra, tengo particolarmente a ribadire il concetto che nella maggior parte dei trattamenti riguardanti le patologie dei tessuti molli e le infiammazioni muscolo-tendinee, la terapia con onde d’urto agisce su condizioni di sofferenza che hanno a volte cause biomeccaniche spesso distanti dalla sede di infiammazione da trattare; quindi l’efficacia della terapia, soprattutto quella a lungo termine, non è legata solo all’efficacia del trattamento in sé, ma richiede una corretta diagnosi biomeccanica, funzionale e un trattamento a volte globale del paziente, tramite anche rieducazione e correzione di sostegno atto a modificare le cause a monte, originarie della patologia.
È quindi importante che la terapia con onde d’urto sia parte di un processo terapeutico più ampio che valuti l’aspetto patologico nell’insieme della condizione clinico – funzionale del soggetto, così che, integrata con altri interventi, anche fisioterapici (ad esempio, opportuni esercizi), risolva il fenomeno infiammatorio e, contestualmente, intervenga anche sulle cause originarie.
Per saperne di più
Poliambulatorio Fisiosan è un centro di fisioterapia autorizzato. Il nostro team si compone di professionisti qualificati che valutano e soddisfano tutte le esigenze di cui hanno bisogno i nostri pazienti.
Bibliografia di riferimento:
- Schmitz C, Császár NBM, Milz S, Schieker M, Maffulli N, k Rompe JD, Furia JP. Efficacy and safety of extracorporeal shock wave therapy for orthopedic conditions: a systematic review on studies listed in the PEDro database. British Medical Bulletin, 2015, 116:115–138 doi: 10.1093/bmb/ldv047
- Reilly JM, Bluman E, Tenforde AS. Effect of Shockwave Treatment for Management of Upper and Lower Extremity Musculoskeletal Conditions: A Narrative Review PM R. 2018 Dec;10(12):1385-1403. doi: 10.1016/j.pmrj.2018.05.007.
- Yuan X, Zhou F, Zhang L, Zhang Z, Li J. Analgesic Effect of Extracorporeal Shock Wave Treatment Combined with Fascial Manipulation Theory for Adhesive Capsulitis of the Shoulder: A Retrospective Study. Biomed Res Int. 2018 Jan 18;2018:3450940. doi: 10.1155/2018/3450940.
- Nikolikj-Dimitrova ED, Gjerakaroska-Savevska C, Koevska V, Mitrevska B, Gocevska M, Manoleva M, Kalchovska-Ivanovska B. The Effectiveness of Radial Extracorporeal Shock Wave Therapy for Chronic Achilles Tendinopathy: A Case Report with 18 Months Follow-Up. Open Access Maced J Med Sci. 2018 Mar 7;6(3):523-527. doi: 10.3889/oamjms.2018.134.
- Dr Cathy Speed, Rheumatology, Sport & Exercise Medicine, Cambridge Centre for Health and Performance, Conqueror House, Vision Park, Cambridge CB24 9ZR, UK; speed@btinternet.com – A systematic review of shockwave therapies in soft tissue conditions: focusing on the evidence
- Christoph Schmitz,†* Nikolaus B. M. Császár,† Stefan Milz,† Matthias Schieker,‡ Nicola Maffulli, Jan-Dirk Rompe,|| and John P. Furia†† – Efficacy and safety of extracorporeal shock wave therapy for orthopedic conditions: a systematic review on studies listed in the PEDro database
- Ke-VinChangMDacdSsu-YuanChenMD, PhDacWen-ShiangChenMD, PhDacYu-KangTuPhDefKuo-LiongChienMD, PhD – Comparative Effectiveness of Focused Shock Wave Therapy of Different Intensity Levels and Radial Shock Wave Therapy for Treating Plantar Fasciitis: A Systematic Review and Network Meta-Analysis
 Dott. Marco Segina
Dott. Marco Segina
Responsabile della sezione Fisioterapia Ortopedica e Sport del Poliambulatorio Fisiosan con sede a Trieste e a Muggia.
Amministratore della Polisportiva Venezia Giulia SSDarl – con sezioni Volley, Basket, BodyBuilding, Pesistica, Corsa, MountainBike.
Laureato in Fisioterapia con Lode C/o Facoltà di Medicina e Chirurgia di Trieste e Vincitore del premio miglior tesi di Laurea in Italia nel 2008 (Una nuova Scala di Valutazione delle Lombalgie).
Altri titoli:
Master Universitario in ecografia muscoloscheletrica per fisioterapisti e podologi;
Master Universitario in Osteopatia;
Diploma di Osteopractor (American Academy of Manipulative Therapy);
Diploma di Chiroterapia e manipolazioni vertebrali (Manipulation Italian Academy);
Diploma di Preparatore Atletico;
McKenzie method (level A,B,C,D,E);
Stecco method (I e II livello);
Dry Needlig cert. (American Academy of ManipulativeTherapy);
Spinal Manipulation cert. (American Academy of Manual Therapy);
McGill method (I,II,III livello);
Documentarion based care certificate instructor;
Istruttore di Functional Trainig;
Personal Trainer;
Tecnogym Exercise specialist.